- 01/05/2025
בדיקות אולטרסאונד וסקירת מערכות (מוקדמת ומאוחרת) בהריון
למרות שהאתר מתמקד ברפואת ילדים, אי אפשר באמת להפריד את ההיריון מהלידה ומכל מה שקורה בהמשך – מכיוון שכל דבר טוב שקורה בהיריון, ילווה את העובר/ תינוק/ ילד/ מבוגר לכל החיים, ולהפך.
את הפרק הזה כתב גניקולוג בשם ד"ר רועי בירנבאום, שזכיתי לעבוד עימו יחדיו בבית חולים איכילוב במחלקת יולדות (אני כיועץ למחלות זיהומיות והוא כרופא בית). רועי מופיע כמובן בפורטל הרופאים המומלצים של ד"ר אפי - ניתן למצוא שם את כל הפרטים.
מעכשיו – הבמה היא שלו.
אתם בתחילתו של ההיריון, ואלו ימים מלאי התרגשות וציפייה!
עם זאת, אני עדיין פוגש הרבה זוגות שהתרגשות זו נמהלת בלא מעט אי ודאות ולעיתים אף חששות, שנובעים מהיעדר מידע זמין או "שמועות" לא מדויקות הזורמות ישירות למסך הקטן…
בפרק הזה נעשה סדר ונסביר בגובה העיניים ובצורה ברורה, את כל המידע החשוב שיש לדעת לגבי בדיקות האולטרסאונד, סקירת מערכות (ראשונה, שנייה ושלישית) ועוד בדיקות שונות הנעשות במהלך ההיריון.
מה זה בדיוק אולטרסאונד והאם הבדיקה מסוכנת לאם או לעובר?
בדיקת האולטרסאונד נועדה להדגים את העובר ואת סביבתו הרחמית בזמן אמת. מה שרואים על המסך, זה מה שמתרחש "בזמן אמת" ברחם…
מכשיר האולטרסאונד שולח גלי קול אל העובר (בתדר גבוהה בהרבה מטווח השמיעה של האוזן האנושית) ו"מקשיב" להדים החוזרים של גלי הקול הללו. מההד של גל הקול המכשיר יוצר את התמונה של האיברים הפנימיים של העובר, ומכאן שמה: בדיקת "אולטרסאונד". הטכנולוגיה קיימת בשימוש נרחב שנים רבות ביישומים רבים ברפואה, ידועה כבטוחה מאוד ואינה "מקרינה" לא את האם ההריונית ולא את העובר.
אז התשובה לשאלה האם הבדיקה הזו מסוכנת היא – חד וחלק, לא.
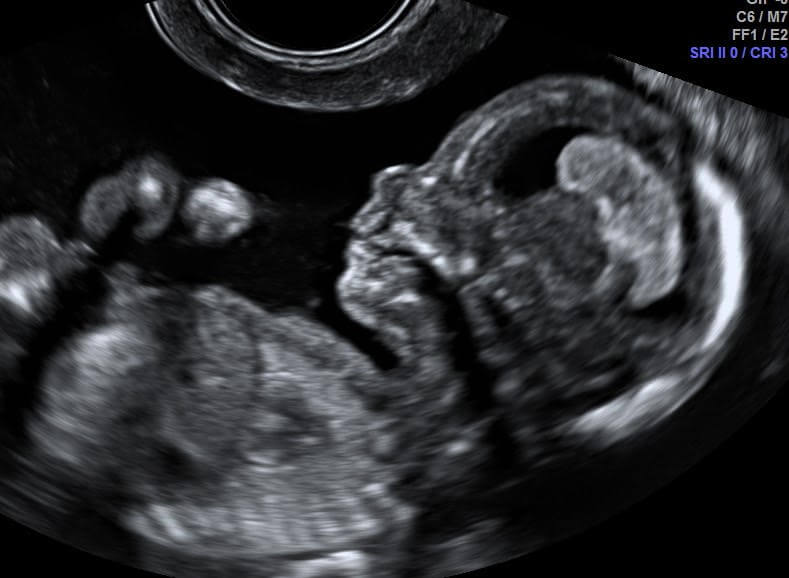
באיזו גישה מבוצעת בדיקת האולטרסאונד בהריון?
את הבדיקה בהריון ניתן לבצע בשתי גישות:
הדמיה בגישה בטנית - על ידי הנחת מתמר האולטרסאונד על הבטן.
הדמיה בגישה וגינאלית – דרך הנרתיק.
יש להשתמש בשיטות הללו כמשלימות אחת לשנייה, בהתאם לשבוע ההיריון, התנאים במהלך הבדיקה, ומטרות הבדיקה הספציפית.
מתי נכון לעשות בדיקות אולטרסאונד בהריון?
כידוע, את התקדמות ההיריון סופרים על פי "שבועות הריון" וישנן מספר תחנות בהן מומלץ לבצע בדיקת אולטרסאונד על מנת לוודא כי ההתפתחות של העובר תקינה וכצפוי לאותו שבוע ההיריון.
בדיקת אולטרסאונד בטרימסטר ראשון
הפעם הראשונה בהריון שבה מומלץ לבצע בדיקת אולטרסאונד היא בטרימסטר הראשון, סביב השבועות 7-8. מטרת הבדיקה הראשונית הזו היא לוודא שההריון מתפתח בחלל הרחם (ולא מדובר בהריון חוץ רחמי), לוודא כמה עוברים "נוצרו" (ישנם הריונות של תאומים ולעיתים אף יותר…) והחשוב מכל, שליבו של העובר פועם! יש לזכור כי בשלב זה מדובר על עובר שגודלו דומה לגרגר אורז…
במידה ומדובר על הריון מרובה עוברים (לדוגמה הריון תאומים), חשוב מאוד להגדיר את סוג התאומים והאם מדובר על תאומים החולקים את אותה שליה, או שמדובר על שתי שליות ושני שקי הריון נפרדים. למידע זה יש משמעות רבה מבחינת המעקב המומלץ בהמשך ההריון.
הבדיקה הבאה לאחר מכן הינה בדיקת "השקיפות העורפית".
מהי בדיקת השקיפות העורפית והאם ניתן לבצע כבר בשבוע זה הערכה ראשונית של העובר כולו?
בדיקת השקיפות העורפית (באנגלית Nuchal translucency, NT) מתבצעת בטווח השבועות שבין 11 ל 13+6. זו למעשה חלק מבדיקת ה-"סקר טרימסטר ראשון" שמטרתו היא לחשב את הסיכוי הסטטיסטי לקיום של תסמונת דאון בעובר (Trisomy 21, Down Syndrome).
הסקר בנוי משילוב של מספר פרמטרים לרבות גיל הנבדקת, עובי הנוזל התת עורי באזור העורף של העובר, וקיום של עצם האף כפי שמודגמים בבדיקת האולטרסאונד. לבדיקת אולטרסאונד זו, מצרפים גם בדיקת דם שאותה יש לבצע מספר ימים לאחר מכן (אין כל הכרח לרוץ ולבצע את בדיקת הדם ביום שלמחרת בדיקת השקיפות), ובה נבדקת הרמה של 2 סמנים (ביומרקרים).
בדיקת הדם מתבצעת לרוב בקופת החולים, ויש להביא לבדיקת הדם גם את תוצאות בדיקת האולטרסאונד של השקיפות העורפית אותה ביצענו מספר ימים קודם. בסופו של דבר, מקבלים לאחר מספר ימים תשובה משוקללת של תוצאות "סקר טרימסטר ראשון".
חשוב להבין כי בדיקת השקיפות העורפית אינה מאבחנת או שוללת קיום של תסמונת דאון בעובר אלא מהווה חישוב סטטיסטי בלבד: האם קיים סיכון גבוה או נמוך שבנתונים האלה קיימת בעובר תסמונת דאון? זאת אומרת שהרגישות של בדיקת השקיפות העורפית לאבחן או לשלול תסמונת דאון איננה 100%. כלומר לא כל העוברים עם תסמונת דאון באמת יאותרו על ידי הבדיקה, ומאידך רוב העוברים שהבדיקה תדגים שיש להם סיכון גבוה, יתבררו לשמחתנו כבריאים וללא תסמונת.
הדרך היחידה לאבחן או לשלול תסמונת דאון בעובר, ומחלות גנטיות רבות נוספות, היא על ידי בדיקת ה DNA העוברי (או הגנום העוברי) בעזרת ביצוע בדיקה פולשנית יותר: סיסי שליה או דיקור מי שפיר. כיום קיימת גם בדיקת דם אימהית הנקראת NIPT (ישנן מספר חברות בשוק המבצעות את הבדיקה) המאפשרת גם היא לקבל הערכה של הסיכון לתסמונת דאון בעובר (ולמספר קטן של תסמונות גנטיות אחרות), אך גם לבדיקה זו אין רגישות של 100% והיא איננה נחשבת בדיקה אבחנתית ואינה תחליף לדיקור מי שפיר.
האם יש סיבה להרחבת בדיקת השקיפות העורפית?
בדיקת השקיפות העורפית כפי שתוארה עד כה היא בדיקה המתבצעת על פי ההנחיות של משרד הבריאות, בארץ ובעולם.
עם זאת, חשוב להדגיש כי ניתן במעמד אותה בדיקה, לבצע כבר בדיקת אולטרסאונד נרחבת יותר של העובר שיכולה לשלול חלק מהמומים העובריים כבר בשלב זה, ללא קשר לתסמונת דאון או לשקיפות העורפית עצמה.
הערכה עוברית זו אינה נחשבת כחלק אינטגרלי מבדיקת השקיפות העורפית השגרתית כפי שמבוצעת בקופת החולים, אך היא עשויה לעיתים להביא לאבחון מוקדם של מום משמעותי בעובר. את החלק הזה של הבדיקה אני ממליץ לבצע בגישה נרתיקית בלבד מכיוון שהרזולוציה של הגישה הנרתיקית גבוהה משמעותית מזו של הבטנית.
בכל מקרה, תוספת זו לבדיקה אינה מחליפה את סקירות המערכות שיבוצעו בהמשך היות ולא כל מבני העובר ניתנים להדמיה מספקת בזמן השקיפות, ולעיתים הזוגות מגיעים לבדיקת השקיפות ממש בשבוע 11 וכמה ימים, ואז העובר קטן מאוד והיכולת להדגים את המערכות הינה מוגבלת עוד יותר.
בדיקות האולטרסאונד הבאות שיש לבצע הן סקירת המערכות.
מהי סקירת מערכות בהריון (מוקדמת או מאוחרת)?
מטרת סקירת המערכות היא להתבונן היטב על המערכות השונות בגופו של העובר, "מכף רגל ועד ראש". מומלץ לבצע 2 סקירות מערכות :סקירה מוקדמת (הנקראת גם סקירה ראשונה) וסקירה מאוחרת (הנקראת גם הסקירה השנייה…). יש זוגות שמבצעים גם הערכה נוספת של ההתפתחות העוברית בטרימסטר השלישי של ההיריון הכוללת גם בדיקה של המוח של העובר (ונרחיב על כך בהמשך).
מתי ומה עושים בסקירת מערכות מוקדמת?
את סקירת המערכות המוקדמת אני ממליץ לבצע בשבועות 14-16.
אמנם נראה כי חלף רק זמן קצר מהשקיפות העורפית שכעת תארנו, אך כעת אברי העובר כבר גדלו מספיק וחלה התפתחות נוספת (בעיקר במוח) המאפשר יכולת לבצע הערכה מלאה ויסודית של מערכות העובר. חשוב להדגיש כי הבדיקה הנרתיקית שתיארתי במעמד השקיפות העורפית איננה חלק אינטגרלי מהשקיפות כפי שמתבצעת בקופת החולים על פי ההנחיות הרשמיות. זוהי תוספת חשובה שנותנת מידע רב נוסף אך איננה יכולה להחליף את סקירת המערכות, שאותה יש כאמור לבצע סביב 15 שבועות.
אני מבצע את הסקירה המוקדמת אך ורק בגישה וגינאלית, היות והרזולוציה ורמת הפירוט שגישה זו מאפשרת הינה גבוהה בהרבה מזו הבטנית. במהלך הסקירה, נבדוק את המבנה התקין של המערכות השונות, לדוגמה: המבנים השונים של הפנים, העיניים, מערכת הלב וכלי הדם הנכנסים ויוצאים ממנו, המוח, מערכת העיכול, מערכת השתן ועוד…
מומלץ ללוות את הבדיקה בהסברים ברורים של מה אנחנו רואים כעת במסך, היות ומי שלא רגיל להתבונן בתמונת אולטרסאונד, לעיתים מתקשה להבין את מה שנראה לנו כרופאים מומחים בתחום, מאוד ברור. בנוסף, נבצע מדידות של מספר פרמטרים בעובר על מנת לוודא כי הוא גדל כצפוי לשבוע ההיריון. כמו כן בכל סקירה אני מקפיד לתעד את אורך צוואר הרחם ואת מיקום השליה ברחם.
יתרונה הגדול של הסקירה המוקדמת הוא בכך שניתן כבר בשלבים מוקדמים של ההיריון לוודא את תקינותם של רוב מערכות העובר. יש לזכור שבשבועות אלו העובר קטן מאוד, משקלו הממוצע הינו כ- 100-110 גר' וגודל הלב שלו מעט קטן יותר ממטבע של שקל…
לא כל המערכות בעובר התפתחו לחלוטין בשלב זה, ולכן חשוב להמשיך ולוודא את תקינותן בהמשך ההריון (כלומר: בסקירה המאוחרת ובבדיקה נוספת בטרימסטר השלישי). במקרים בהם עולה חשד לאי תקינות בסקירה המוקדמת, יש זמן רב לבצע בדיקות נוספות כגון דיקור מי שפיר ובדיקות גנטיות שונות לעובר, ולחזור על בדיקת האולטרסאונד לאחר מספר שבועות לצורך מעקב, ועדיין לקבל החלטות על המשך ניהול ההיריון בשלבים מוקדמים יחסית.
מתי ומה עושים בסקירת מערכות מאוחרת?
את הסקירה המאוחרת אני ממליץ לבצע בשבועות 22-23 (ניתן לעיתים גם בשבועות 20-21 אך זמן זה מעט פחות אופטימלי). בסקירה המאוחרת העובר כבר גדול יותר, משקלו נע סביב 400-600 גר', ולכן בדיקה זו מתבצעת בעיקרה בגישה בטנית. במהלך הסקירה נחזור שוב על בדיקת המערכות השונות, ונוודא כי לא הופיעו ממצאים עדינים שלא ניתן היה לראותם בשבועות המוקדמים יותר. בנוסף מומלץ לוודא כי המוח המשיך והתפתח כצפוי לשבועות אלו. בנוסף לבדיקה הבטנית, אני מקפיד להוסיף גם בדיקת אולטרסאונד נרתיקית על מנת למדוד את אורך צוואר הרחם, ולבדוק את האיברים אותם מציג העובר לכיוון הנרתיק. כלומר, במידה והעובר שוכב עם הראש כלפי מטה (במצג "ראש") נוכל לבדוק את המוח, ובמידה ומציג את החלק התחתון (מצג "עכוז") נוכל לבדוק אזורים נמוכים יותר כגון איבר המין, והחלק התחתון של עמוד השדרה.
בדיקה בטרימסטר השלישי ("הסקירה השלישית")
כפי שראינו סקירת המערכות המאוחרת מתבצעת כאמור בשבועות 22-23 של ההיריון. אך למעשה לעובר נותר עוד כמעט חצי הריון להמשיך ולהתפתח ברחם, עד ללידה. אמנם רוב המומים המולדים שאותם ניתן לאבחן באולטרסאונד ניתנים לזיהוי כבר בחצי הראשון של ההיריון, אך חלק קטן מהבעיות ההתפתחותיות או התפקודיות של מערכות שונות בעובר יופיעו רק בשלבים מאוחרים יותר, ואם לא נחפש אותם בצורה יזומה הם יתגלו רק לאחר הלידה. יתרה מזאת, המוח של העובר לא סיים את התפתחותו בשבוע 22. המוח עובר לאורך ההיריון שינויים משמעותיים במבנה שלמעשה ממשיכים להתרחש גם לאחר הלידה…
לכן את בדיקת הסקירה השלישית מומלץ לבצע בשבועות 30-32 על ידי בודק מנוסה המיומן בביצוע בדיקות אלו, כולל סקירה מכוונת של המוח העוברי. אמנם הבדיקה נקראת לעיתים גם "הסקירה השלישית", אך חשוב לחדד כי בדיקה בטרימסטר שלישי אינה יכולה להחליף את הסקירות הרגילות שתיארנו, וישנם מבנים עובריים שקשה יותר להדגים בטרימסטר השלישי היות והעובר גדול יותר ושוכב בתנוחה צפופה "ומכורבלת" יותר. ולכן היא מהווה השלמה לסקירות שבוצעו עד כה.
לעיתים קיימת אצל חלק מהזוגות התחושה ש- "לא צריך לעשות יותר מדי בדיקות… הכול הרי בסדר". אז מבחינה סטטיסטית, אם נסתכל על כלל ההריונות, הם צודקים. ברוב ההריונות "הכול בסדר" גם מבחינת הבריאות האימהית, וגם ההתפתחות העוברית. הטבע יצר מנגנון מדהים, שעובד כבר אלפי שנים ודואג שרוב התהליכים יתרחשו בצורה חלקה ותקינה.
הנקודה היא שבאותם מקרים שבהם מתרחשת "תקלה" ביצירת העובר, היא לא תמיד תתרחש או תתבטא בחצי הראשון של ההיריון. אלו אמנם תקלות נדירות יחסית המופיעות באחוזים נמוכים, אך עבור הזוגות שאצלם מתגלה בעיה, מדובר ב 100%. ולכן, כאשר אני נשאל הרבה פעמים "דר', איזה עוד בדיקות לעובר אני יכולה לבצע על מנת להקטין את הסיכוי לקיום של בעיה שעשויה להתגלות רק לאחר הלידה?", התשובה היא להיבדק שוב בטרימסטר השלישי, כולל בדיקה מכוונת של המוח של העובר, ובדיקה של אותן מערכות אשר בהם עשויה להופיע תקלה מאוחרת. קראו עוד על סקירת מערכות המכוונת למוח העובר.
ברור כי לעולם לא תהייה האפשרות לשלול לחלוטין את כל המחלות הנדירות האפשריות ביילוד בבדיקות אולטרסאונד, אך אפשר להקטין עוד יותר את הסיכוי לכך על ידי הסתכלות מכוונת של בודק מקצועי ומיומן בטרימסטר השלישי.
שימו לב שבדיקת הסקירה השלישית אינה ניתנת כחלק מסל הבריאות או נכללת בהמלצות הרשמיות של משרד הבריאות, והיא מבוצעת באופן פרטי.
לסיום, אנחנו מאחלים לכולכן ולכולכם שיהיה הריון שקט, בריא ו"משעמם"!

אקמול או נורופן – מה יותר בטוח? מה יותר יעיל?

אקמול או נורופן – האם כל ילד יכול לקבל כל תרופה?

תכלס כמה לתת איבופרופן (נורופן, אייבו או אדוויל)

הורדת חום בילדים לא על ידי תרופות

כמה אקמול וכמה נורופן? תכלס מה נותנים וכמה

הורדת חום בילדים על ידי תרופות

לילד יש המון מחלות חום – מה עושים?

האם ומאיזו טמפרטורה יש להוריד חום בילדים?
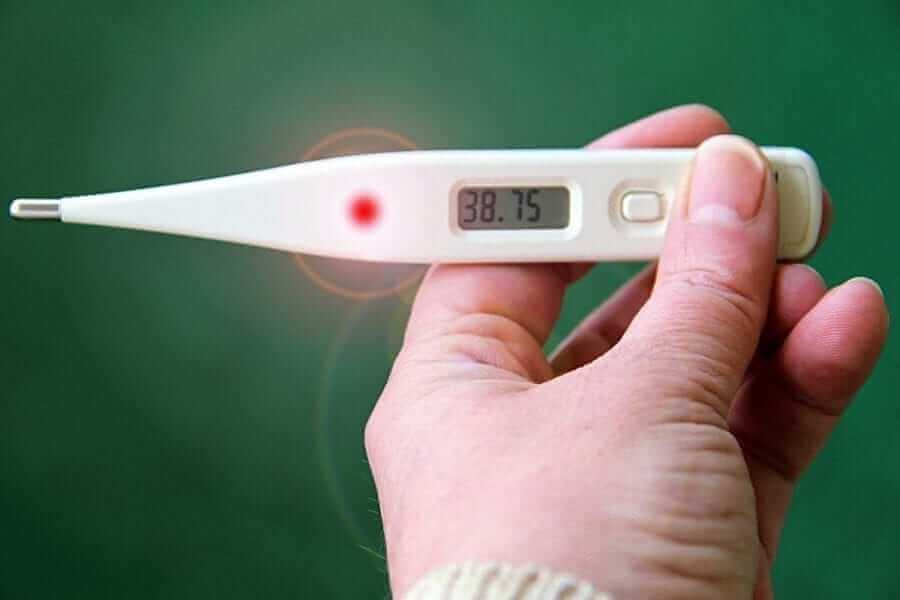
חום בילדים – האם וכיצד למדוד?

נורופן פורטה – דיווח על שני מקרים של מינון ביתר, תהיות ותובנות

אקמול או נובימול? תכלס כמה לתת פראצטמול