- 25/04/2024
אולטרסאונד מפרקי הירכיים בתינוק לאבחון DDH – בדיקת רשות שכדאי לא לפספס!
אני נתקל בהרבה מאוד הורים שזוכרים מהילדים היותר גדולים שצריך לעשות אולטרסאונד של מפרקי הירכיים לתינוק שנולד. אבל לא תמיד יודעים או זוכרים למה ומה אנחנו מחפשים.
אז הסיבה שרופאי הילדים ממליצים על הבדיקה היא לגלות מצב שכיח מאוד הנקרא דיספלזיה (התפתחות לא תקינה של איבר/רקמה), התפתחותית של מפרק הירך. השם באנגלית הוא DDH שזה קיצור של Developmental Dysplasia of the Hip.
הפרק החשוב הזה נכתב בשיתוף עם ד"ר אייל מרכדו שהוא אורתופד ילדים נפלא ומנוסה שנמצא בפורטל המומלצים של ד"ר אפי וניתן לקרוא עליו בקישור הבא.
מטרת הפרק היא לתת לכם את כל המידע על מה זה בדיוק, איך מאבחנים ואיך מטפלים ועוקבים כדי למנוע בעיות בעתיד.
ובסופו של הפרק המלצה חמה שלנו.
מה זה Developmental Dysplasia of the Hip (DDH)?
זו הפרעה בהתפתחות מפרק הירך.
מפרק הירך הוא מפרק הבנוי בצורה של כדור הנמצא בתוך מכתש. לעתים עלולה להיגרם בעיה התפתחותית הגורמת לחוסר התאמה בין החלק הכדורי לבין החלק של המכתש. מה שרואים במפרק הוא שיש רדידות של החלק של המכתש (שהוא חלק מעצם האגן) ואז הכדור (שהוא חלק מעצם הירך) אינו יציב בתוך המפרק. כתוצאה מכך, ראש הירך יכול להיות בחוץ באופן חלקי (תת נקיעה) או באופן מלא (פריקה).
המצב הזה משפיע כמובן על התפקוד התקין של המפרק ומכאן על התסמינים האופייניים למצב זה, כפי שתראו בהמשך.
מהם הגורמים ל- DDH ?
אז כמו הרבה דברים ברפואה, אנחנו לא תמיד יודעים להגיד בדיוק, וככל הנראה יש הרבה מאוד גורמים, גנטיים וסביבתיים, המובילים להפרעה בהתפתחות התקינה של המפרק.
מה שכן אנחנו יודעים זה שישנם גורמי סיכון המגבירים את הסיכוי להתפתחות הבעיה: וביניהם:
לידה ראשונה.
מין נקבה.
מצג עכוז.
מיעוט מי שפיר.
ריבוי עוברים (תאומים, שלישיה וכו').
סיפור משפחתי – בן משפחה שסבל מבעיה זו.
ואחרי שאמרנו את זה, חשוב לזכור שלכמחצית מהילדים שמאובחנים עם DDH אין אף גורם סיכון ידוע.
מה שעוד אנחנו יודעים שיש קשרי גומלין לבעיות מולדות אחרות דוגמת Metatarsus adductus (עיוות מולד בכפות הרגליים) וטורטיקוליס. הנתון הזה חשוב כיוון שכאשר מאבחנים בעיה אחת הסבירות למצוא בעיה נוספת מהרשימה עולה בצורה משמעותית (כ-20% מהילדים יש להם שילוב של 2 או יותר מהנ"ל).

מה שכיחות DDH?
מדובר במצב די שכיח, המתרחש בכ-7-8 מכל 1000 ילודים.
חשוב לציין כי בעיה זו יכולה להופיע גם בתקופה העוברית אך גם לאחר מכן לאחר הלידה במהלך שנת החיים הראשונה.
מהם הסימנים והסימפטומים של דיספלזיה התפתחותית של מפרק הירך?
זוכרים שאמרנו שהבעיה היא למעשה מפרק ירך לא תקין שבו החלק הכדורי של עצם הירך לא יושב יציב במכתש שהוא חלק מהאגן? לכן מה שמתרחש בעקבות זאת, כתלות בחומרת המצב, כולל מספר תסמינים:
– אסימטריה בקפלים בירך ו/או עכוז.
– הגבלה בפיסוק הירכיים.
– הרגל עשויה להיות לכאורה קצרה יותר (סימן לפריקה).
– בילדים הולכים יכולה להופיע צליעה.
כיוון של- DDH יש דרגות חומרה שונות כפי שתראו בהמשך, בדרגות קלות לא יהיו למעשה סימנים או סימפטומים וניתן יהיה לגלות את הבעיה רק על ידי ביצוע בדיקות דימות כמו אולטרסאונד מפרקי ירכיים או צילום בגילאים מבוגרים יותר.
המטרה שלנו היא כמובן לא לגלות את זה בגיל המאוחר יותר אלא כמה שיותר מוקדם.
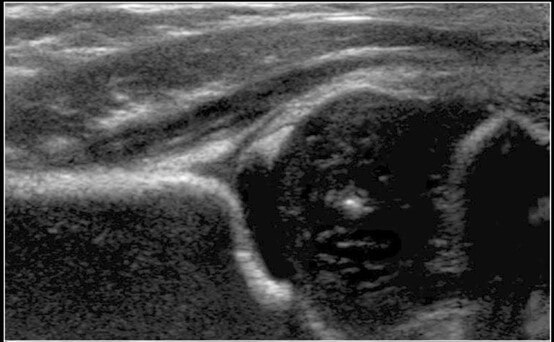
כיצד מאבחנים DDH?
במהלך הבדיקה האורתופד מדגים את מבנה המפרק, מודד זוויות של היחסים בין החלק הכדורי לחלק של המכתש ויודע להגיד אם מדובר במצב תקין, ובמידה ולא – ניתן להגדיר את חומרתו (מקובל לדרג את החומרה לפי שיטת גרף בה תראו שמציינים מספר מ- 1 עד 4 ולידו לעיתים אות) ומכאן לגזור מהו הטיפול הראוי. דרושים כמובן, כמו בכל בדיקה, מומחיות וניסיון בביצוע הבדיקה.
בילדים מעל גיל שנה בדיקת האולטרסאונד פחות יעילה ולכן נהוג לבצע צילום אגן ולחפש בו סימנים אופייניים במפרקי הירכיים.
אז האם לעשות אולטרסאונד בכל ילוד או רק בילודים בקבוצות הסיכון?
אבל אם אמרנו שהבדיקה הגופנית יכולה להיות תקינה לחלוטין, והזכרנו שיש דרגות נמוכות, וסיכמנו שהבעיה יכולה להתפתח גם בלי גורמי סיכון ידועים ויכולה להתפתח גם לאחר הלידה, לדעת מומחים רבים המסקנה היא ברורה ואני ממליץ לכל ההורים לבצע אולטרסאונד מפרקי ירכיים לכל תינוק גם ללא גורמי סיכון בשבועות הראשונים לחייו כפי שתראו בהמשך.
מתי לעשות בדיקת אולטרסאונד מפרקי ירכיים לתינוק?
במידה וישנם סימנים לאי יציבות של מפרקי הירכיים יש לבצע את הבדיקה מוקדם ככל האפשר.
במידה ואין סימנים שכאלה, הזמן הנכון לביצוע בדיקת האולטרסאונד הוא מוקדם ככל הניתן ועדיף עד אזור גיל ארבעה שבועות.
היות והבדיקה אינה מתבצעת מהיום למחר ולעתים יש לה זמן המתנה של מספר שבועות טובים, אני ממליץ להורים, במסגרת אין ספור המשימות שלהם מיד אחרי הלידה, לקבוע תור לתינוק לבדיקה זו מיד לאחר הלידה.
בנוסף, כמו שהזכרנו, מדובר בבעיה התפתחותית שיכולה לא להתגלות בלידה אבל להופיע בהמשך. וזו הסיבה שבחוזר משרד הבריאות יש המלצה לכלול בדיקה גופנית לאיתור אי יציבות זו בכל בדיקה גופנית הנערכת על ידי רופא הילדים עד גיל שנה (ולא רק בילוד כפי שנהוג לחשוב).
כיצד מטפלים ב- DDH?
הטיפול תלוי בגיל בזמן האבחנה, בחומרתה של הבעיה ובבעיות רפואיות נלוות אחרות .
מטרת הטיפול היא להביא את ראש הירך למקומו הנכון באגן, וככה "נכריח" את העצמות הרכות של התינוק להתפתח במבנה של מפרק תקין.
איך עושים את זה?
באופן כללי, הטיפול בתינוק מתחת לגיל חצי שנה הינו מתקן פיסוק (ראו דוגמה בהמשך לרצועות פבליק, יש גם מתקני פיסוק אחרים).
החתלה כפולה אינה ישימה כיום. היא הייתה הגיונית בעידן חיתולי הטטרה ששימשו מתקן פישוק לעת מצוא.
רצועות פבליק – Pavlik Harness: זהו מעין מתקן רצועות שנועד להביא את ראש הירך למנח תקין במפרק. אחד היתרונות החשובים בו הוא שהוא מאפשר תנועה מסוימת של הרגליים ומפרק הירך, מה שמאפשר התפתחות וחיזוק של מבנים מסביב למפרק העוזרים בהעמקת החלק המכתשי באגן.
יש להשתמש במתקן זה 23 שעות ביממה בשבועות הראשונים ובהמשך בעת שינה עד שמתקבל מפרק ירך תקין (או שלחלופין השימוש בו מופסק בהעדר שיפור). בעת הטיפול מתבצע מעקב שגרתי על ידי האורתופד בערך אחת לשבועיים בהתחלה, ולאחר הורדת הרצועות ישנם ביקורים נוספים למעקב אחר ההתפתחות התקינה של המפרק. קצת קשוח ומעצבן אבל אם הבעיה מאובחנת ומטופלת מוקדם יש 95% הצלחה (!) ומכאן חשיבות האבחון המוקדם והטיפול הקפדני.
שחזור ניתוחי של המפרק וגבס מסוג Spica Cast: במידה ואין הצלחה עם רצועות פבליק, השלב הבא הוא בדיקה בהרדמה (כלומר בחדר ניתוח) של מפרק הירך, החזרה ניתוחית של מפרק הירך למקומו ואז קיבוע ע"י גבס שנקרא spica cast (גבס הנראה כמו מכנסיים ששומרות את הרגליים בפיסוק). הגבס מונח למשך מספר שבועות עד חודשים, כאשר מידי מספר שבועות מורידים את הגבס ובודקים את מידת היציבות של המפרק. שחזור ניתוחי של המפרק נדיר כאשר מאבחנים ומטפלים מוקדם בשבועות הראשונים של החיים.
מאידך, כאשר האבחון מאוחר, מרבית הילדים נזקקים להתערבות ניתוחית.
האם יש ל- DDH השלכות לעתיד?
החדשות הטובות הן שאחוזי ההצלחה הם כ- 95% בילדים שמאובחנים ומטופלים מוקדם. הטיפול מביא להתפתחות מפרק תקין, ללא כאבים או מגבלה תפקודית כלשהיא בהמשך חייו של הילד.
בילדים שבהם היה עיכוב באבחנה או בטיפול או במידה והבעיה היא חלק ממכלול בעיות רפואיות נוספות, סיכויי ההצלחה נמוכים בצורה משמעותית, יש פעמים רבות צורך בהתערבויות ניתוחיות (לעיתים יותר מאחת), כשהתוצאה היא שיש פגיעה בתפקוד המפרק ומכאן של הרגל, שחיקה מואצת ולעיתים צורך בהחלפת מפרק מוקדמת במהלך החיים.
אם הבעיה מוזנחת ולא מטופלת – הילד יסבול קרוב לוודאי מכאבים, הגבלה תפקודית והבדלים באורך הגפיים. חבל. האבחון פשוט והטיפול המוקדם מוצלח ביותר.
לסיכום, DDH הינה בעיה מולדת יחסית שכיחה ועם משמעות תפקודית חשובה לעתידו של הילד/ה. המפתח להצלחה הוא אבחון מוקדם וטיפול מוקדם שיכולים להביא לאחוזי הצלחה גבוהים מאוד וללא נזק שארי לעתיד. לכן, יש להקפיד על חשד גבוה, ומומלץ לפנות עם כל תינוק לבדיקת אורתופד ואולטרסאונד מפרקי ירכיים, בוודאי אם יש גורמי סיכון או ממצאים לא תקינים בבדיקה.
בהצלחה.

הרחבת אגני כליה (הידרונפרוזיס) בילדים

ציון אפגר בתינוקות

צהבת יילודים
ציפורניים בתינוקות

חסר האנזים G6PD (רגישות / אלרגיה לפול)
אולטרסאונד מפרקי הירכיים בתינוק לאבחון DDH – דבר הרדיולוג

שינת תינוקות

אולטרסאונד מפרקי הירכיים בתינוק לאבחון DDH – בדיקת רשות שכדאי לא לפספס!

דלקת שד (מסטיטיס) בהנקה

4 סיבות טובות (ושכיחות) לאי שקט בתינוק

מים מקוניאלים (מקוניום)
הכול על בדיקות אולטרסאונד וסקירת מערכות (מוקדמת ומאוחרת) בהריון
קוטיס (עור שיש) בתינוקות ובילדים
כמה פטמות יש לילד?
לשון קשורה בתינוקות