- 19/12/2023
הרטבת לילה בילדים
הרטבת לילה בילדים היא תופעה נפוצה מאוד שמטרידה ומציקה לילדים ולהורים רבים. למרות שהיא נראית לעתים כאיומה וחסרת פתרון, נתחיל מהסוף, בשתי בשורות טובות:
א. אצל רוב רובם של הילדים ההרטבה תחלוף ספונטנית ככל שהשנים יעברו.
ב. זה מכיוון שאצל רוב רובם של הילדים אין "בעיה רפואית" בתפקוד הכליות ומערכת השתן.
ובכל זאת, כיוון שעד שהתופעה חולפת היא מצריכה התמודדות שהיא לעתים לא פשוטה, ננסה לענות על כל השאלות הקשורות בה בפרק הבא.
מה ההגדרה של הרטבת לילה בילדים?
הרטבת לילה מוגדרת כבריחת שתן במהלך השינה בילדים מעל גיל 5.
ולמה הגיל משנה? כי יש לזה קשר לזמן שבו צפוי שהילדים ישיגו שליטה על מתן השתן בלילה ועל ההחלטה מתי לטפל, ראו בהמשך.

האם יש סוגים שונים של הרטבת לילה?
ריכוז חברים.
מקובל לחלק את הרטבת הלילה לשני סוגים:
הרטבת לילה מונוסימפטומטית (חד-תסמינית) – כלומר הרטבת לילה שהיא ללא סימנים וסימפטומים נוספים של בעיה במערכת השתן או תפקוד השלפוחית.
את הסוג הזה מקובל להמשיך ולחלק להרטבת לילה מונוסימפטומטית ראשונית שהם ילדים שמעולם לא היו גמולים לתקופה ממושכת בלילה (וזהו הסוג השכיח ביותר של הרטבת לילה), ולהרטבת לילה מונוסימפטומטית שניונית המתייחסת לילדים שכבר הצליחו להיות יבשים בלילה מעל חצי שנה וחזרו להרטיב.
הרטבת לילה שאינה מונוסימפטומטית (רב-תסמינית) – זוהי הרטבת לילה שמלווה בסימנים וסימפטומים של בעיות במערכת השתן לרבות הרטבת יום, הרטבה שמלווה בתלונות על דחיפות, תכיפות, זיהומים חוזרים בדרכי שתן, זרם חלש, הפרעה לזרימת השתן, טפטוף בסוף מתן השתן, הססנות במתן שתן, צורך בהפעלת לחץ בטני או מאמץ להטלת שתן, כאבים בהטלת שתן, תחושת חוסר התרוקנות מלאה ובעיות של הצטאות (קראו בקישור הבא) וכדומה.
מה לגבי הרטבת יום בילדים?
כ-20% מהילדים עם הרטבת לילה יסבלו גם מתלונות הקשורות למערכת השתן במהלך היום ואף הרטבת יום. מקובל להתייחס להרטבת יום המופיעה בנוסף להרטבת לילה כבעיה היכולה לבטא בעיה בתפקוד השלפוחית. קראו בקישור הבא עוד על הרטבת יום בילדים.
כמה נפוצה הרטבת לילה בילדים?
הרטבת לילה מונוסימפטומטית היא נפוצה מאוד ברפואת ילדים והשכיחות הינה תלוית גיל.
בגיל 5 כ-15% לערך מהילדים סובלים מהתופעה, והשכיחות הולכת ויורדת ככל שעולים בגילאים עד לכ-5% בגיל 10 ואחוזים בודדים מעל גיל 12 שנים.
התופעה שכיחה יותר בבנים מאשר בבנות.
מה גורם להרטבת לילה?
שאלה מורכבת מאוד. ואם ככה אנחנו מתחילה התשובה, דעו לכם שזה אומר שאנחנו לא באמת יודעים באופן וודאי, ולרוב מדובר בשילוב של מספר סיבות שקשורות אחת בשנייה.
אז לפני שנצלול לסיבות, חשוב להבין שלאורך השנים הראשונות מתרחש תהליך גדילה והבשלה של תפקוד שלפוחית השתן והשליטה על הטלת השתן (והצואה). מה שחשוב לזכור בתהליך המורכב הזה הוא שילדים נגמלים מהטלת שתן במהלך היום בגילאים מוקדמים יותר, ורק בהמשך נגמלים מהרטבת לילה, בממוצע סביב והחל מגיל 5. יש כמובן ילדים שנגמלים גם הרבה יותר מוקדם.
אז מהם המנגנונים או גורמי סיכון הגורמים לכך שילד לא יתעורר במהלך הלילה להטיל שתן במידה ויש לו?
הבשלה מאוחרת של מנגנון השליטה על השתן – אם התחלנו מהסוף ואמרנו שיש היעלמות ספונטנית של התופעה לאורך השנים, אז אפשר להניח שיש פה תהליך הבשלה איטי יותר של מנגנון השליטה על השלפוחית. בילדים מסוימים המנגנון הזה נכנס לפעולה מעט מאוחר יותר מהרגיל, אחרי התפתחות המנגנונים הרלוונטיים במערכת העצבים המרכזית.
גנטיקה – יש קשר משפחתי מובהק לתופעה. אם אחד ההורים סבל מהתופעה, הסיכוי שהילד יסבול מהתופעה הוא כ-50%. אם שני ההורים סבלו מהתופעה הסיכוי עולה ל-75%.
תפוקת שתן מוגברת בשעות הלילה – כאן יש שילוב של התנהגות של צריכת מים מוגברת בשעות שלפני השינה וירידה בהפרשה או בפעילות הורמון ה-ADH (Antidiuretic hormone). הורמון זה, ששמו העברי הוא הורמון נוגד השתנה, מופרש מבלוטת יותרת המוח ופועל על הכליה שם הוא מגביר את ספיגת המים בכליות ומקטין את כמות השתן שתגיע לשלפוחית.
הפרעות שינה – הרטבת לילה קשורה לשינה עמוקה וקושי של הילדים להתעורר בתגובה לגירוי לצורך להטיל שתן. יש בספרות גם קשר תאורטי לדום נשימה חסימתי בשינה, למשל מהגדלת שקד שלישי (קיראו כאן), אם כי הנתונים אינם חד משמעיים לגבי תרומתם של גורמים אלו להרטבה.
שינויים בנפח ותפקוד שלפוחית השתן – ישנם מקרים בהם נפחה של השלפוחית קטן יותר ותפקוד שריר השלפוחית אינו מסונכרן היטב.
עצירות – בערך כ- 15% מהילדים עם הרטבת לילה מונוסימפטומטית ראשונית סובלים גם מעצירות. יש קשר פיזיולוגי ורגשי חשוב בין בעיות במתן צואה לבין שליטה על מתן שתן. קיראו שני פרקים חשובים באתר שלנו גם על עצירות וגם על אנקופרזיס.
בעיות רגשיות – קשה להגיד האם מדובר בסיבה להרטבה או תוצאה של ההרטבה הגורמת לעתים לתחושות תסכול, בושה וירידה בערך העצמי.
הפרעת קשב וריכוז – לכל אלו צריך להוסיף סיבות נוספות שקשורות יותר בהרטבה שאינה מונוסימפטומטית (ולכן יתלוו אליה לרוב דברים נוספים) כדוגמת מומי כליה ומערכת השתן, סכרת, בעיות בבלוטת יותרת המוח, בעיות עצביות של חוט השדרה, שתייה פסיכוגנית וכדומה.
איזה בירור צריך/ה לעבור ילד/ה עם הרטבת לילה?
ברור לכולנו שהמטרה של הבירור היא לחפש, או למעשה לשלול סיבה "רפואית" להרטבת הלילה. כמו שאמרנו, לרובם המוחלט של הילדים אין כל בעיה רפואית ולכן הבירור הזה צריך להיות לרוב מצומצם ומכוון לתלונות הספציפיות של הילד/ה. זה המקום לפנות לרופא הילדים שלכם. אני בהחלט חושב שכל ילד עם הרטבת לילה (ובוודאי אם יש הרטבת יום או תסמינים נוספים) צריך להגיע לבדיקה אצל רופא הילדים שלו. הוא יידע לכוון את הבירור ובהמשך את הטיפול בצורה הנכונה.
אנמנזה (סיפור מחלה) – הבירור מתחיל כמו עבור כל בעיה רפואית בתשאול לגבי מצבו הרפואי ועברו הרפואי של הילד וספציפית לגבי ההרטבה. האם מדובר בהרטבת לילה בלבד או גם בהרטבת יום? האם יש תסמינים הקשורים במערכת השתן המלווים את ההרטבה? מהי תדירות ההרטבה? האם הילד היה יבש למשך תקופה מסויימת? האם יש נטייה להתאפקות או לעצירות? האם יש סיפור משפחתי של השתנה? ומהם דפוסי ואופן השינה?
לעיתים יבקש הרופא למלא יומן השתנה שמאפיין באופן מדויק יותר פרטים הקשורים לדפוסי השתייה וההשתנה של הילד.
בבדיקה גופנית יחפש הרופא סימנים של אחד המצבים הקשורים בהרטבת לילה כמו רושם למלאות בטנית עקב צואה כסימן לעצירות או מלאות של שלפוחית שלא מתרוקנת באופן מלא, שקדים מוגדלים או תווי פנים של ילד עם אדנואיד כסימן לדום נשימה חסימתי בשינה (קיראו עוד על הגדלת שקד שלילי בקישור הבא), סימנים של מומים מולדים בגב התחתון כדוגמת קווצת שיער חריגה או שקע עמוק ולעיתים גם בעיות נוירולוגיות של הגפיים התחתונות וממצאים חריגים בהסתכלות על מבנה איברי המין. בהיבט הזה חשוב לי להזכיר שהיצרות פיית השופכה בבנים אינה סיבה להרטבת לילה ואפשר וצריך לקרוא הכל על זה בקישור הבא.
בדיקת שתן כללית – מטרתה של בדיקת השתן היא לזהות סימני זיהום בדרכי השתן במקרים בהם מדובר באירועי הרטבה חריפים או בהחמרה חריפה של מצב כרוני, להתרשם מיכולת הריכוז של השתן ולראות שהוא אינו מדולל מאוד (ובמידה וכן להרחיב בירור לסיבות הגורמות לשתן מרובה ומדולל כסיבה להרטבה), ולוודא שאין סימנים היכולים להצביע על מחלת כליות. קראו הכל על בדיקת שתן כללית בקישור הבא.
בדיקות דימות – לרוב אין צורך בבדיקות דימות ואפילו לא אולטרסאונד בילדים עם הרטבת לילה מונוסימפטומטית. בדיקת האולטרסאונד משמשת אותנו בעיקר בילדים עם הרטבת יום, סיפור של דלקות חוזרות בדרכי שתן, חשד למומים/מומים ידועים במערכת השתן ובילדים עם חשד להפרעה בתפקוד השלפוחית לצורך הערכה של עובי דופן שלפוחית השתן ויכולת ההתרוקנות שלה. בבדיקת אולטרסאונד לתפקוד שלפוחית השתן בודקים האם השלפוחית מתרוקנת במלואה או שנותר בה שתן כביטוי לבעיה בתפקוד שלה. עם זאת כאמור, ברוב הילדים עם הרטבת לילה מונוסימפטומטית אין צורך בביצוע הבדיקה.
בדיקות נוספות שקשורות לבירור הן צילומי בטן להערכת עצירות ונוכחות תוכן צואה מרובה במעי, ולעיתים MRI של עמוד השדרה התחתון כשיש חשד למום הגורם לבעיה נוירולוגית בתפקוד הסוגרים של השלפוחית. בדיקות עוד יותר נדירות הן בדיקות הקשורות להערכה של מומים במערכת השתן (כמו למשל שיקוף) ובדיקות אורודינמיות שנועדו להעריך תפקודית את תהליך מתן השתן.
מתי צריך לפנות לבירור ולטיפול בהרטבת לילה?
אז האמת שאין מספר קסם והאמת היא שבמקרים רבים לא חייבים לרוץ לטיפול.
הטיימינג הנכון משתנה בין ילד לילד ובין משפחה למשפחה ותלוי בעיקר בכמה זה מפריע לילד ולהורים ובמוטיבציה של הילד וההורים לנסות ולטפל.
בגדול, מקובל להפנות לטיפול החל מגיל 5 שנים שהוא הגיל שבו אנחנו מצפים לבשלות של השליטה על הלילית על מתן שתן. בעבר אפילו אמרו שעם בנים אפשר לחכות אפילו יותר כי תהליך ההבשלה של כל המערכת ארוך יותר. אבל כיוון שאמרנו שברובם המוחלט של המקרים תהיה הטבה ספונטנית עם הזמן, גם ילדים גדולים יותר, המרטיבים בתדירות נמוכה, ושההרטבה אינה מהווה קושי מיוחד עבורם ועבור ההורים, יכולים בהחלט להמתין ויש סיכוי מצוין שעם הזמן זה יסתדר, גם ללא התערבות.
מהי הגישה הטיפולית בהרטבת לילה מונוסימפטומטית?
הגישה הטיפולית בהרטבת לילה מורכבת משני חלקים חשובים: שינויים התנהגותיים שאליהם מוסיפים טיפולים נוספים הכוללים טיפולים התנייתים /ואו טיפולים תרופתיים.
ראשית, חשוב לזהות את המצבים הנוספים המתלווים להרטבה ולטפל בהם במקביל כיוון שהטיפול בהם יאפשר הצלחה גדולה יותר בטיפול. יש לתת את הדעת ולטפל במיוחד בעצירות אבל גם בהגדלת שקד שלישי הגורמת לדום נשימה חסימתי בשינה והפרעת קשב וריכוז.
לפני התחלת הטיפול חשוב להתאים ציפיות ולהגדיר במשותף עם הילד/ה וההורים את המטרות של הטיפול כיוון שיש הבדל בין הגישה הטיפולית בילד שיוצא בשבוע הבא לקייטנה עם חברים ורוצה להיות יבש (ואז נשתמש למשל בתרופות שהשפעתן אולי מהירה יותר) לבין אסטרטגיות טיפול ארוכות טווח.
במקרים של הרטבה שמשנית לבעיה רפואית כמו למשל מומים שונים במערכת השתן, הטיפול כמובן מותאם בהתאם לבעיה. אנחנו נתייחס בפרק הזה בעיקר להרטבת לילה מונוסימפטומטית, אם כי יש חפיפה בחלק מהדברים גם להרטבת לילה שאינה מונוסימפטומטית וחלק מהאמצעים, לרבות התרופתיים, משמשים גם לטיפול בה.
בנוסף, חשוב להבין שהטיפול בהרטבת לילה מצריך לעיתים שילוב של מספר גישות, הוא לרוב ארוך טווח ושיש בו עליות ומורדות עם הצלחות וכישלונות ולעיתים גם הישנות.
מה נחשבת הצלחה טיפולית?
כשבאים להגדיר הצלחה בבעיה כמו הרטבת לילה חשוב לחלק את הדברים להצלחה שהיא בטווח הזמן המיידי והצלחה שהיא לטווח הזמן הארוך.
ההגדרה של הצלחה בטיפול היא מעל 14 ימים רצופים ללא הרטבת לילה. חשוב לזכור שגם הפחתה בתדירות והצלחה בלהגיע למספר גבוה יותר של לילות יבשים בהשוואה להתחלת הטיפול נחשבת גם היא הצלחה חשובה, ולכן אפשר למצוא בספרות גם הגדרות של תגובה חלקית המתייחסת לירידה של בין 50-99% בתדירות ההרטבה ו/או הסימפטומים.
לטווח הארוך אנחנו כמובן שואפים להגיע לתגובה מלאה שהיא היעדר הישנות בטווח של שנתיים מהטיפול אך יש גם תגובות מתמשכות קצרות יותר שהן טובות ומעודדות ויש גם הישנויות (ראו בהמשך).
מי מטפל בהרטבת לילה?
הטיפול בהרטבת לילה יכול להינתן על ידי רופא הילדים או רופא המשפחה. יש רופאים שעברו התמקצעות ספציפית בתחום וגם מומחים מתחום הנפרולוגיה והאורולוגיה עוסקים באופן טבעי בבעיות הקשורות בהרטבת לילה.
מהן אופציות הטיפול בהרטבת לילה?
נזכיר שכתבנו ששילוב של שינויים התנהגותיים ותוספת של טיפולים התניתיים ו/או תרופתיים. אפשר גם לשלב.
מהם השינויים ההתנהגותיים שהינם חלק מהטיפול בהרטבה בילדים?
נתחיל בלהגיד שלשינויים התנהגותיים חשיבות גדולה בטיפול בהרטבת לילה.
מתן הסבר לילד על התופעה – מתן הסבר מכיל לילד (וגם להורים) על התופעה ועל כך שהיא מאוד נפוצה וגם ילדים אחרים סובלים ממנה (גם אם הם לא מספרים). חשוב מאוד לא להאשים את הילד או לגרום לו תחושה שהוא לא בסדר או להטיל עליו את הקושי הטבעי שנוצר בהתארגנות בבוקר לאחר שהרטיב. בוודאי לא להעניש, זה ברור מאליו. לא את הילד וגם לא את עצמכם אגב.
הימנעות מהתאפקות – חשוב להדריך את הילד ללכת ולהתרוקן בכל פעם שהוא מרגיש צורך ולא להתאפק או לדחות את ההליכה לשירותים. חשוב גם לעיתים להדריך את הילד ללכת להתרוקן באופן מתוזמן במועדים מסויימים. למשל, ביציאה להפסקה או לפני חזרה לשיעור במהלך בית הספר. גם בבית אפשר למצוא רגעים שיהיו מועדים מוסכמים להליכה לשירותים, גם אם הוא לא ממש חושב שיש לו פיפי. כך מתבססים הרגלים של התרוקנות טובה והימנעות מהתאפקות.
הימנעות מאכילת מזונות עתירים בסוכר, מזונות מלוחים ושתיית משקאות שיש בהם קפאין – קודם כל זה לא בריא (ראו קישור לפרק על מזונות מעובדים בילדים) ובהקשר של הרטבה, מזונות אלו גורמים להשתנה מרובה יותר על ידי ספיחת מים מוגברת בכליות.
הגבלת שתייה בשעות הערב – מומלץ להגביל את כמות השתייה בשעות הערב ואף להימנע משתייה כשעה-שעתיים לפני השינה. חשוב שזה לא יבוא על חשבון כמות הנוזלים היומית שהילד צריך ויש להקפיד שהילד ישתה מספיק במהלך היום.
התרוקנות כפולה לפני השינה – הכוונה היא להקפיד על הטלת שתן לפני השינה באופן כזה שהילד מטיל שתן, ממתינים כמה דקות ואז הולכים שוב להטיל שתן. מטרת ההתרוקנות הכפולה היא לרוקן באופן מלא יותר את השלפוחית. באופן מעשי, מרבית הילדים יטילו שתן לפני המקלחת/האמבטיה של הערב, ילכו להתלבש ולטקס הערב והשינה ואז יש לתזמן הטלת שתן נוספת. המהדרין מוסיפים גם התרוקנות שלישית, ממש לפני נשיקת הלילה טוב וההרדמות.
הגברת המוטיבציה לתהליך – ניתן להיעזר בתגמול בפרסים עבור התמדה בתהליך ושיתוף הפעולה שמצריכים שינויים מצד הילד, יותר מאשר עבור הצלחה בשמירה על לילות יבשים כדי לא לייצר תסכול עבור ילדים שלא חווים הצלחה מיידית בתהליך. יחד עם זאת ניתן לעשות יומן בו מקבלים חייכן/כוכב על כל לילה יבש ומסכמים מראש על פרסים שונים בהתאם להתקדמות. מובן מאליו שוב, שאין "לגזול" מהילד הצלחות במידה ויש חוסר הצלחה או הישנות, וכל המודל צריך להיות כולו חיובי ולא שלילי.
ניתן לנסות שינויים אלו במשך מספר חודשים לפני שמתקדמים לתוספת טיפול כזה או אחר, בהמתנה ששינויים אלו יחד עם הבראה ספונטנית יעשו את שלהם. במידת הצורך, אפשר כמובן להתקדם ולהוסיף טיפולים כאלה ואחרים כבר בשלבים מוקדמים יותר, הכול כמובן מאוד אינדיבידואלי.
מהם הטיפולים ההתניתים שהינם חלק מהטיפול בהרטבת לילה בילדים?
טיפולים התניתים הם למעשה שימוש בפעמוניות.
איך פעמונית עובדת? לפעמונית יש חלק של סנסור המזהה רטיבות וחלק שמשמיע קול/רוטט בתגובה ומעיר את הילד.
איך משתמשים בפעמונית? את הפעמונית שמים על התחתונים או על המיטה. חשוב להסביר לילד/ה ולהדריך אותו/ה במה אמור לקרות עם הפעמונית ואיך מתנהלים. שיתוף הפעולה של הילד/ה והמשפחה שלו חיוני להצלחת התהליך. ברגע שהפעמונית מצלצלת/רוטטת והילד/ה מתעוררים, הם צריכים ללכת לשירותים ולהשתין על מנת לסיים את ההתרוקנות. עם החזרה למיטה מחליפים בגדים ומצעים ומחברים את הפעמונית מחדש. אם הילד/ה לא מתעוררים בהתחלה בתגובה לצלצול/לרטט אז ההורים צריכים להעיר את הילד ולעזור לו להשלים את התהליך.
הטיפול מבוסס על מודל התניה, כלומר הצפצוף של הפעמונית בתגובה לרטיבות מלמד את הילד להתעורר לצורך הטלת שתן לפני שכל השתן בורח. הפעולה מחזקת את הרפלקס העצבי שמונע את כיווץ השלפוחית בתגובה להצטברות השתן ומאפשר להמשיך ולאגור שתן בשלפוחית כדי שלא יברח.
אז למה לא פשוט להעיר את הילד באמצע הלילה וזהו? זה נכון שלהעיר את הילד באמצע הלילה, עבור ילדים המרטיבים פעם אחת בלילה, הוא אמצעי יעיל כדי להעביר לילה יבש, אבל אין בתהליך הזה שום התניה שתעזור לילד להתקדם ולעזור לו להפסיק להרטיב ולכן שיטה זו מומלצת פחות.
מה החסרונות בשימוש בפעמונית? האפקט הטיפולי של שימוש בפעמוניות אינו מיידי ולוקח זמן כיוון שמדובר בתהליך של התניה. צריך לחוות את התהליך של הרטבה, צלצול, התעוררות והתרוקנות כמות מסויימת של פעמים על מנת שתיווצר ההתניה. התהליך דורש שיתוף פעולה ורצון של הילד/ה וההורים ולוקח כ- 3-4 חודשים. הטיפול מתאים יותר לילדים הקטנים יותר ופחות לילדים הגדולים יותר, וכ-30% מהמשפחות יפסיקו את הטיפול באמצע מסיבות שונות.
מהם הטיפולים התרופתיים שהינם חלק מהטיפול בהרטבה בילדים?
הקו הראשון של הטיפול התרופתי בהרטבת לילה הוא בתרופה הנקראת Desmopressin (יש גם קו שני של טיפול תרופתי המיועד למקרים עמידים ו/או הישנויות). מדובר למעשה בתחליף של אותו הורמון נוגד השתנה (ADH, לעיתים תפגשו אותו בשם אחר הנקרא וזופרסין) שגורם לספיגת השתן בכליה והפחתת יצירת השתן המגיע לשלפוחית.
קיימות פורמולציות שונות לתכשיר – טבליות, טבליות תת לשוניות שנוחות בילדים קטנים שאינם בולעים כדורים ותרסיס לאף. יש לזכור שכטיפול בהרטבת לילה לא משתמשים בתרסיס לאף.
איך משתמשים בתרופה? את התרופה נוטלים שעה לפני השינה כאשר יש להפסיק לשתות כשעתיים לפני השינה בשל תופעת הלוואי העיקרית של התרופה (הנדירה) שהיא דילול מלחים בדם (היפונתרמיה). תופעת לוואי זו נדירה כאמור, ואין צורך במעקב כלשהוא (גם לא בדיקות דם) אלא רק להקפיד לא לשתות כאמור. בנוסף, אין לטפל באופן זמני במידה והילד חולה (חום, משלשל, מקיא, אוכל ושותה פחות כך שהוא מכניס באופן טבעי פחות מלחים ונוזלים), ובמידה ומופיעים כאבי ראש חריגים יש לפנות ולהיבדק על ידי רופא כיוון שכאבי ראש כאלה הם סימן ראשון לירידת ריכוז הנתרן בדם. שוב, נדיר מאוד ומדובר בתרופה מאוד בטוחה.
לאחר כשלושה חודשים, במידה והטיפול מוצלח, מנסים להפסיק את הטיפול באופן הדרגתי כיוון שהפסקה הדרגתית עוזרת במניעת הישנות. לרוב הירידה ההדרגתית תעשה על ידי הפחתת מינון אך יש גם שיטות, אולי פחות טובות, של הפסקה למשך מספר לילות, כל פעם למשך מספר לילות ארוך יותר. הרופא שמטפל בכם ידריך אתכם. לאחר מכן אפשר להשתמש בתרופה באופן חד פעמי במקומות בהם הילד/ה רוצים להרגיש בטוחים יותר בלילה גם אם הוא חווה הצלחה משמעותית (למשל כשהולך לישון אצל חברים).
מה החסרונות בשימוש בתרופה? מצד אחד בהשוואה לפעמונית האפקט של הטיפול התרופתי מהיר יותר ודורש פחות שיתוף פעולה מצד הילד ומשפחתו ופחות מחויבות. אבל יש לתרופה, כמו לכל תרופה, תופעות לוואי ושיעור ההישנות בהפסקת טיפול גבוה יותר. הטיפול גם כנראה פחות מוצלח בילדים שיש להם בעיה של קיבולת ופעילות של שלפוחית השתן.
האם טיפול אחד יעיל יותר או פחות מהשני?
שאלה טובה. כבוגרים של האתר אתם כבר יודעים דבר או שניים בקריאה ביקורתית של מאמרים. אז מאמרים טובים כאלה קשה לעשות, בטח על כמות גדולה של ילדים. אז יש הרבה מחקרים קטנים שמחקרים גדולים אחרים (הנקראים סקירות שיטתיות או מטה-אנליזות) מנסים לסכם ולהוציא מהם מסקנות. ואז נכנסים לכל מיני מגבלות של הגדרות ואיזה ילדים נכנסים למחקרים (בחלק מהמחקרים מערבבים הרטבת לילה חד-תסמינית ורב-תסמינית שברור שיתנו תוצאות שונות) ואיך מגדירים הצלחה ואיך מגדירים הצלחה חלקית וכדומה.
אבל בגדול מבחינה מחקרית/מדעית:
פעמונית לעומת כלום כנראה יעילה יותר. הגיוני. אבל נזכור שגם במי שלא נטפל תהיה הבראה ספונטנית שלא ניתן לצפות אותה.
טיפול תרופתי לעומת כלום כנראה יעיל יותר. שוב, הגיוני, ושוב נזכור את העובדות על המהלך הטבעי.
פעמונית מול טיפול תרופתי – שניהם כנראה יעילים באותה מידה, אבל לטיפול התרופתי כנראה יש אחוזי הישנות גבוהים יותר מאשר לטיפול בפעמונית.
איך מגדירים חוסר תגובה לטיפול ואיך מגדירים הישנות לאחר טיפול מוצלח?
חוסר תגובה לטיפול מוגדר כשיפור של פחות מ- 50% בהשוואה למצב שלפני התחלת הטיפול בהינתן שהטיפול ניתן בצורה טובה (ניסיון של 3 חודשים בפעמונית, תרופה במינון טוב ובהיענות לקיחה טובה או בשילוב שלהם). מקומם של ילדים אלו בהפניה למרפאת הרטבה לצורך העמקת הבירור והטיפול בהתאם והוא מעבר לתוכן של פרק זה.
הישנות לאחר טיפול מוצלח מוגדרת כלפחות הרטבה אחת בחודש.
מה עושים במקרה של הישנות?
קודם כל עוצרים רגע וחושבים שוב אם לא פספסנו בעיה אחרת שהסתתרה ושיש צורך לטפל בה במקביל. זה הזמן לקחת שוב את סיפור המחלה, לבצע בדיקה גופנית טובה ולשקול הרחבת הבירור. בחלק מהמקרים נגלה משהו ובחלק לא נגלה כלום.
באופן פרקטי, כדאי לחזור לטיפול שבו הייתה ההצלחה האחרונה הטובה ביותר, בין אם זה פעמונית ובין אם זו תרופה. עבור פעמונית, ילדים שמצליחים בטיפול וסובלים מהישנות יכולים לחדש את הטיפול שלרוב יהיה קצר יותר בשל התניה מוקדמת מהצלחת הטיפול הראשון. עבור טיפול תרופתי, חשוב להקפיד שיש התאמה טובה של המינון ושל תהליך הפסקה הדרגתי.
לעיתים אפשר לשלב בין טיפול בפעמונית לטיפול תרופתי ולנסות להרוויח מהתועלת של שניהם ביחד.
במקרים אחרים ניתן לעבור לטיפול בתרופות שהן קו שני כאשר טיפולים אלו יינתנו לרוב על ידי רופאים המומחים בטיפול בהרטבה:
תרופות אנטיכולינרגיות – תרופות אלו עובדות על מנגנון העצבוב של שלפוחית השתן ומפחיתות את כיווץ שריר שלפוחית השתן. יש לתרופות אלו תופעות לוואי הכוללות עצירות, יובש בפה, דופק מהיר ודפיקות לב, שינויים בהתנהגות ולעיתים אף עצירת שתן.
תרופות מקבוצת נוגדי דיכאון טריציקליים – לתרופות אלו פעילות במספר מנגנונים, הן במערכת העצבים המרכזית והן על תפקוד השלפוחית. יש להן תופעות לוואי רבות, בעיקר לבביות.
מה המקום של טיפולים משלימים בטיפול בהרטבת לילה?
קיימות עדויות מחקריות חלשות כדי לתמוך בטיפול כזה או אחר. אני ממליץ לפנות לאפיקים האלה רק לאחר שמיציתם את האפשרויות האחרות ומתוך הבנה עמוקה של היכולת האמיתית שלהם לעזור באמת אל מול העלויות שלהם.
מה המקום של טיפול רגשי בטיפול בהרטבת לילה?
אני חושב שלטיפול רגשי יכול להיות מקום חשוב כחלק מהטיפול בהרטבת לילה משני היבטים. פעם אחת, ברור שאצל חלק מהילדים יש גורמים רגשיים כאלה ואחרים, שגם אם אינם הסיבה הישירה והיחידה להרטבה, הם בוודאי תורמים, וזיהוי הגורמים האלה יחד עם טיפול מכוון לילד/ה ולמשפחתו, בוודאי יסייעו להצלחת הטיפול. פעם שניה, עצם ההרטבה עצמה יכולה ליצור אצל חלק מהילדים תחושות תסכול עמוקות, פגיעה קשה בדימוי ובביטחון העצמי ותהליך הטיפול גם הוא דורש תמיכה הן לילד/ה והן להורים שהם גם חלק וגם מלווים את התהליך.
לסיכום, פרק ארוך ומפורט לגבי בעיה שכיחה ומציקה בילדים. החדשות הטובות הן שזה שכיח וזה עובר לבד גם בלי לעשות כלום אצל רוב הילדים. אבל לפעמים, צריך להתערב בתהליך ולעזור לו ואני מקווה שהפרק הזה ייתן לכם את המידע לבחור את מה שמתאים לילד/ה שלכם ולכם. ולא פחות חשוב, לבחור את המטפל הנכון שילוה אתכם.
בהצלחה.
מי אתה אדנו וירוס?
הכול על שפעת – פרק סופר חשוב לכל בני המשפחה
יבלות וירליות בילדים או מולוסקום

תולעים בילדים
כל מה שרציתם לדעת על וירוס רוטה והחיסון כנגדו
סקרלטינה (שנית) בילדים

הכול על זיהום ודלקת בדרכי השתן בתינוקות ובילדים

מה דעתי על סירופים טבעיים לשיעול בילדים

האם יש מגיפה של דלקת גרון חיידקית או סטרפטוקוקוס?

הכול על קדחת דנגי בילדים ובמבוגרים
נשיכה של בעלי חיים בילדים – מה עושים?
דלקת ריאות בילדים

הכול על RSV – הווירוס של החורף בתינוקות, ילדים ומבוגרים!
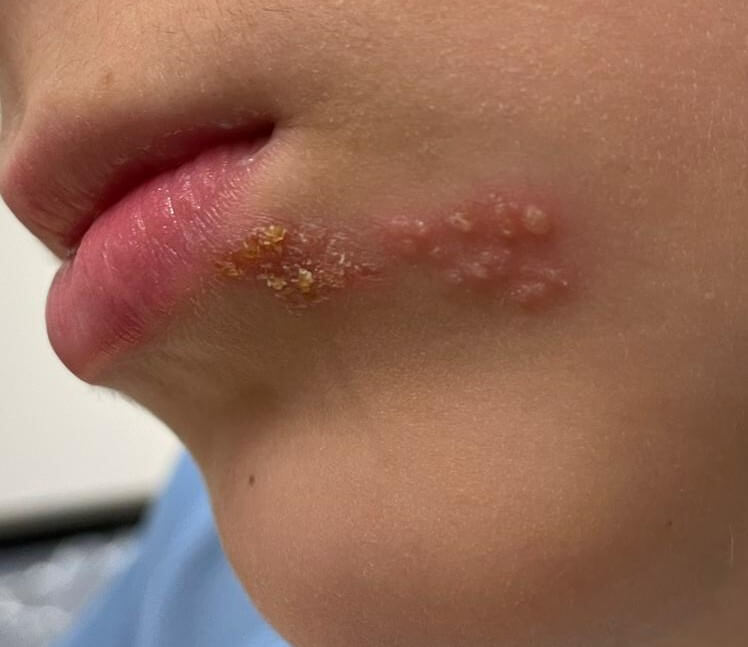
הרפס לביאליס (פצע חום או פצע קור)
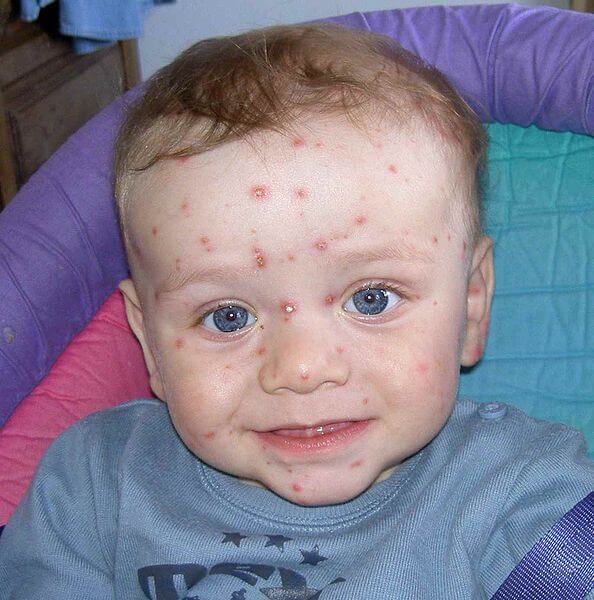
אבעבועות רוח